Le traitement des addictions fait appel à de nombreuses approches, issues des disciplines aussi variées que celles de la psychologie, du travail social, de la médecine, de l’anthropologie, ou encore, plus récemment, des neurosciences. Il s’agit de prendre en compte à la fois la personne, son environnement et son insertion socioculturelle, dans une logique d’autonomisation et de renforcement de sa capacité à agir.
1. Approches psychosociales
Les thérapies motivationnelles et cognitives sont conçues pour s’appliquer aux mêmes processus cérébraux motivationnels que ceux qui sont touchés par les substances psychoactives. Elles tentent de remplacer la motivation à utiliser ces substances par la motivation à pratiquer d’autres comportements. On remarquera que ces traitements s’appuient sur les mêmes principes, à savoir l’apprentissage et la motivation, que ceux utilisés pour décrire l’apparition de la dépendance (OMS 2004, p.29).
2. Entretien motivationnel (EM)
L’EM a vu le jour dans les années 1980 en réaction aux approches de traitement conventionnelles, qui voyaient les personnes aux prises avec des troubles de toxicomanie comme étant en déni, refusant d’accepter la responsabilité et devant être contraintes à accepter un traitement de la toxicomanie axé sur l’abstinence. L’EM s’appuie sur une approche empathique consistant pour le thérapeute à motiver le patient par des questions sur les avantages et les inconvénients de certains comportements (OMS 2004, p.32). La motivation au changement vient du patient lui-même. La relation thérapeutique se conçoit comme un partenariat et non une relation patient-expert. (Laqueille et Liot, 2012).
L’entretien motivationnel s’appuie sur le modèle transthéorique du changement pour lequel un sujet présentant un comportement de dépendance passe à travers différents stades ordonnés de façon chronologique (Prochaska et DiClemente, 1982).
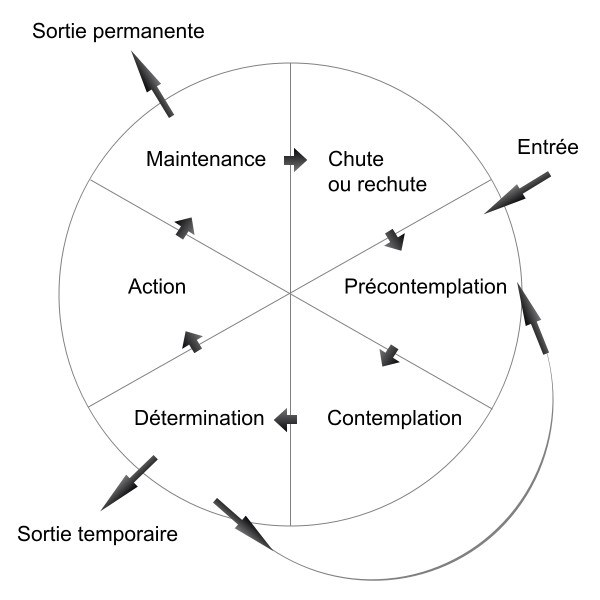
Source tableau: (Laqueille et Liot, 2012(link is external))
3. Thérapies cognitivocorportementales (TCC)
Les TCC et la prévention des rechutes contribuent à aider la personne à élaborer de nouvelles associations stimulus-réponse qui n’impliquent ni l’usage de la substance ni l’appétence. Ces principes sont utilisés pour essayer de « désapprendre » le comportement associé à la dépendance et d’apprendre d’autres réponses adaptatives. Le but des TCC en addictologie est d’aider les patients à s’émanciper des stratégies cognitives qui les amènent à consommer. Le thérapeute accompagne la personne pour identifier puis modifier les enchainements cognitifs- émotionnels-comportementaux afin de mettre en place des réponses adaptées aux situations à hauts risques.
Le terme de prévention de la rechute fait habituellement référence aux travaux de Marlatt de 1985. A. Marlatt a exploré les mécanismes de la rechute auprès de nombreux patients dépendants de l’alcool, du tabac, de l’héroïne et du jeu, ainsi que chez des patients en restriction alimentaire. Il s’agit de mettre en place des stratégies pour éviter la rechute, par exemple pour l’alcool, faire une liste avec des avantages d’avoir arrêté de boire de l’alcool et la lire régulièrement ou encore éviter de prendre un seul verre.
4. Soins axés sur le rétablissement
Le rétablissement est une approche qui reconnait la primauté de la personne sur tous les types de traitement. Plutôt que de considérer la personne comme déficiente, elle la voit comme le principe levier du changement. Elle refuse toute idée de chronicité et récuse toute stigmatisation des personnes souffrant de difficultés psychiques. Il récuse notamment la séparation stricte entre personne soignante et personne souffrante et voit les souffrances psychiques avec humilité loin des simplifications simplistes des catégories diagnostiques usuelles. Développée en dehors des cadres thérapeutiques officiels, elle mise avant tout sur la solidité du groupe et les ressources des pairs.
Les groupes d’entraide comme les alcooliques anonymes (AA) ont été les premiers à populariser ce modèle. Il a connu une accélération et un développement à partir des années 90, notamment dans le champ de la santé mentale. Auparavant séparé du réseau de soins, la logique du rétablissement devient un paradigme dominant dans le réseau professionnel et de nouvelles approches voient le jour pour mieux intégrer les différents services.
5. Traitements pharmacologiques
Parmi les traitements pharmacologiques, on peut distinguer plusieurs types. D’abord ceux qui éliminent les aspects positifs (récompense) de l’usage de substance ou qui rendent leur usage déplaisant. Nous pouvons citer la naltrexone, des bloquants des récepteurs opioïdes ou de l’alcool. Un autre exemple est le disulfirame (antabuse) qui interfère avec le métabolisme de l’alcool et rend sa consommation désagréable.
Une autre possibilité de traitement pharmacologique consiste à utiliser des substances qui miment certains des effets des substances psychoactives sans en avoir les effets dommageables. C’est ce qui est appelé traitement par antagoniste opioïde (TAO). Cette possibilité est largement exploitée en Suisse, avec la méthadone, la buprénorphine et d’autres substances comme la diacétylmorphine (héroïne médicale). Les TAO sont particulièrement efficaces pour les personnes qui vivent une situation de précarité sociale et qui consomment des drogues par voie intraveineuse.
Enfin, plus controversé, les médicaments qui suppriment l’envie irrésistible de consommer (le « craving »). Le plus connu est le Baclofène, majoritairement utilisé pour l’alcool, mais apparemment aussi efficace pour d’autres substances comme la cocaïne. Si les bénéfices de ces traitements font l’objet d’un engouement très important de la part d’associations de patients, ils n’en demeurent pas moins fort délicats à manier et les effets secondaires peuvent apparaître rédhibitoires à certains. De plus, leur efficacité reste modeste, bien que réelle. Les témoignages des personnes pour lesquels ces traitements fonctionnent nous encouragent à continuer à investiguer dans cette direction.
6. Prise en charge socioéducative
La prise en charge de l’addiction implique une modification en profondeur du mode de vie du patient, consistant en l’élaboration d’un autre mode de relation à soi et aux autres et caractérisé par l’autonomie et la responsabilisation. La prise en charge socioéducative agit en complémentarité des approches médicale et psychologique et favorise la resocialisation et la réinsertion. Accompagnant le patient dans ses démarches, son quotidien, le but est de réinvestir les liens sociaux, développer les compétences sociales et relationnelles en vue d’une autonomisation et une responsabilisation dans ses choix et décisions.
7. Le modèle des 12 étapes
Cette approche est devenue thérapeutique dans les années 1940–1950. Ils s’appuient depuis 1956 essentiellement sur le « modèle Minnesota » (MM). Le MM est proposé en institution aux personnes dépendantes à l’alcool. Il associe la technique des 12 étapes des Alcooliques anonymes à la psychothérapie. Ces groupes d’entraide sont de petites structures communautaires formées de gens partageant un problème et valorisant l’entraide entre égaux pour arriver à changer leur situation. Ils privilégient comme source de connaissance les expériences des membres et ces derniers contrôlent la destinée du regroupement. L’originalité de ces groupes est l’absence de professionnels dans l’accompagnement .
8. Consommation contrôlée (CC)
Alors que l’abstinence était comprise comme la seule voie de rétablissement des alcoolos dépendants, Linda et Mark Sobell ont démontré au début des années 70 qu’un traitement individualisé visant la maitrise de la consommation et la prévention des rechutes était possible. Depuis ce changement de paradigme, cette option de traitement a été appliquée à d’autres substances psychoactives et, plus récemment, à d’autres conduites addictives. (voir dossier Consommation contrôlée)
9. Soutien à la rémission naturelle (self-change)
De nombreuses publications (voir par ex. Schaub et al., 2015) semblent attester de la transformation des programmes classiques de consommation contrôlée vers des « Self-Help Intervention » soutenus par les technologies de l’information et de la communication.

